尤溪县总医院 福建省 尤溪县 365100
【摘要】 目的:观察重症胰腺炎周围侵犯计算机断层扫描(CT)影像分析与临床价值。方法:回顾性分析我院于2022年2月至2023年2月内就诊的1129急性胰腺炎中的83例重症胰腺炎患者,所有患者均进行CT普通平扫与增强检查,收集分析诊断效果。结果:CT扫描可对病变及病变周围积液、坏死物积聚与包裹、血管组织侵犯、周围淋巴结肿大及邻近腹部脏器受侵进行CT值测量、图像后处理及多方位观察和CT增强等数据分析。结论:CT检查可以较准确对重症胰腺炎患者胰腺周围侵犯情况进行分析,能为临床诊治提供及时而有效的信息和帮助。
【关键词】重症胰腺炎;周围侵犯;螺旋CT
重症急性胰腺炎(SAP),既有胰腺本身病变,又有胰周其他器官病理改变,CT、MRI、超声波等均能展示胰腺本身形态、坏死、出血及胰周积液、假性囊肿、蜂窝织炎、脓肿等并发症,但MRI、超声波检查时间长以及呼吸运动伪影、胃肠道气体等影响诊断,况且重症病人仪器设备检查时间上要求快,而螺旋CT扫描速度成像快,图像清晰直观,能多方位多维重建观察,较超声和MRI为优越,使得CT成为判断SAP严重程度评估及其并发症诊断的一项十分有价值的工具,目前被公认是诊断胰腺病变的金标准。重症急性胰腺炎,常常病变进展快,死亡率高达15%~30%[1],重症胰腺炎并发周围侵犯,例如胰腺内、外有积液产生,假性囊肿形成,合并肠梗阻,胰腺炎合并感染、化脓、出血、坏死及形成蜂窝织炎,出现上述合并症的病人,如不及时诊断与治疗措施,则死亡率很高,约有14%的急性胰腺炎合并脓肿[2],而生存者很少,重症胰腺炎周围侵犯,可对患者的身心健康和生命安全造成较大不良影响,易导致病情转移、恶化,增加治疗难度[3]。影像学特征与胰腺癌存在相似之处,容易出现误诊的情况,影响治疗和恢复[3]。本研究针对重症胰腺炎周围侵犯CT扫描的应用效果与临床价值进行探讨分析。
1 资料与方法
1.1临床资料
回顾性分析我院于2022年2月至2023年2月内就诊的1129急性胰腺炎中的83例重症胰腺炎患者,其中男性患者年龄最小23岁,最大80岁,女性患者最小38岁,最大78岁,平均47.56±8.97岁。
纳入标准:年龄>18岁,符合重症析急性胰腺炎(SAP)的诊断和临床特征的患者;入院前未治疗且首发的SAP患者;完成胰腺CT影像学检查的患者。排除标准:既往免疫性等因素引起的胰腺炎;临床资料不完整的患者;长期服用激素等特殊药物的患者。
1.2检查方法
所有患者均进行CT平扫与造影剂增强检查,具体实施方法如下:
CT检查:嘱提前禁食、禁水一天,检查前空腹8小时,检查前10分钟饮用水500ml左右充盈上腹部胃肠,取仰卧体位,能配合行呼吸训练指导。采用飞利浦64排螺旋CT扫描仪进行扫描。扫描参数:管电压120kV,管电流300mA,准直器1 nl×16,层厚、层间距常为3mm(胰腺体积小),甚至更薄,平扫薄层重组;而对胰腺以外部位层厚可为5~10mm,螺距为1,矩阵256×256;平扫完成之后使用非离子型碘对比剂增强扫描,平扫能发现胰腺肿大、密度减低、轮廓不清及胰周渗液等,但SAP中部分胰腺坏死、水肿程度鉴别困难,而CT增扫描能较准确地检出胰腺坏死等。CT对胰腺多期增强扫描,分三期:⑴动脉期:注射造影剂后25~30s扫描;(2)胰腺实质期(60~70s);(3)平衡期(120s)左右扫描。选择在胰实质期进行扫描,可使胰腺实质增强程度最高,胰腺病灶增强差值最大,而且胰周血管显示良好,不仅有利于发现胰实质内坏死灶、水肿区,而且还有利于胰周血管的受侵程度。
1.3 诊断标准
提供所有病例均由主任医师职称的腹部影像学和消化内科两位专家复习相关临床资料和CT图像表现,按照2012版修订的急性胰腺炎亚特兰大分类和定义[6]确诊SAP的病例。
CT成像用于诊断SAP周围侵犯(83例)进行分析。
2 SAP周围侵犯的CT表现
2.1 SAP 的胰内外渗出积液、坏死物积聚与包裹CT图像特征的分析(图1、七),胰内外积液可局限也广泛扩散,笔者观察以广泛为多,合并胸腹腔积液腹者46例,发生率约55.42%,与SAP严重程度与否存在一定相关性,国内学者己作研究报道;积液的性状如何与数量多少,CT图像体现较为直观、准确,
重症胰腺炎与胆系结石、酗酒、外伤、感染、水肿及手术后的损伤等有关,
出现22例病变及病变周围囊肿,发生率26.50%;出现24例侵犯周围组织血管,发生率28.92%;出现15例周围淋巴结肿大,发生率18.07%;出现35例病变内钙化,发生率45.78%。
2.2 诊断结果表现为胰周内外渗出积液、坏死出血、血管并发假性动脉瘤和或血栓形成、假性囊肿、感染化脓及蜂窝织炎,以及腹腔脏器损害(脾缺血梗死、肝受损、肠梗阻、腹盆腔积液或感染)、腹壁渗出等等,另外伴随双侧肺炎、胸腔积液量多少,对SAP病情评估有一定的价值。
2SAP的CT 表现
根据病变所处的不同阶段,SAP 可有不同的CT 表现。 但最基本的表现为胰腺肿胀( 图 1)、渗出( 图2)、坏死(图3~5)、出血( 图6~9)以及伴发胰腺周围器官的改变( 图10 ~16) 。在CT图像上表现为胰腺不同程度肿大,胰腺边界 不清,胰腺密度不均,在增强扫描图像上更明显,可见低密 度的坏死灶,胰腺周围及其他区域可见不同程度的积液或 等、高密度积血,部分病人可见蜂窝组织炎、脓肿形成。其
中胰腺坏死是诊断SAP的最直接CT 征象。

图1

图2

图3

图4

图5



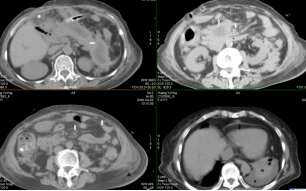

图6
3SAP的胰腺实质、胰周坏死的CT评价
SAP的胰腺坏死可分为胰实质坏死和胰腺周围脂肪床 坏死,其中胰腺实质的坏死可分为片状坏死、灶状坏死、弥 漫性点状坏死。总体上而言,坏死灶在CT平扫和增强扫 描的图像上呈低密度,其边界清或欠清,但CT对弥漫性点 状坏死和胰腺周围脂肪床坏死显示敏感度差。一些学者报告CT 值低或不增强部分在术中证实为坏死,但Yassa 等[5 ] 认为未增强的病灶为坏死灶,可能会被CT过高评估;当临 床表现病情严重时,需连续动态监测CT。多数学者认为增 强扫描,尤其是螺旋CT增强扫描能准确地检出胰腺坏死。 钱学群等[6]在对5条SAP模型犬的实验中,发现CT增强 扫描不仅能准确地检出坏死灶,而且还发现在动态扫描中, 胰腺正常组织区CT 强化的“时间-密度曲线”(T-D曲线) 呈 尖峰样改变,水肿区 T-D曲线呈斜坡样,而坏死区 T-D曲 线较平坦,其CT 峰值30Hu 左右。
4SAP 胰实质、胰外感染的CT评价
SAP病人,细菌感染发生率随坏死范围增大和病程延 长而增加。统计学表明, SAP的感染发生率为 5 % ~ 100% ,但在胰腺坏死面积> 50%时,感染发生率可上升至 25%~100%[2]。当胰腺继发感染时,CT增强扫描可发现 特征性CT表现即胰腺和(或) 胰周出现肠腔外坏死灶内有 气泡征,气泡的形状小而不规则( 图 11,13) 。一些学者报 道,这些散在小气泡的出现强烈提示胰腺或胰周脂肪的蜂
·567·
窝组织炎或脓肿形成,但这种征象出现率仅为29 %~ 66% ;气泡较大时应和胰瘘相鉴别。当CT征象不典型 经保守治疗症状加重者,应行CT引导下细针穿刺活检,尽早地作出准确诊断,对进一步治疗有很大价值。
![]() .
.
![]()
![]()